白内障と人工水晶体
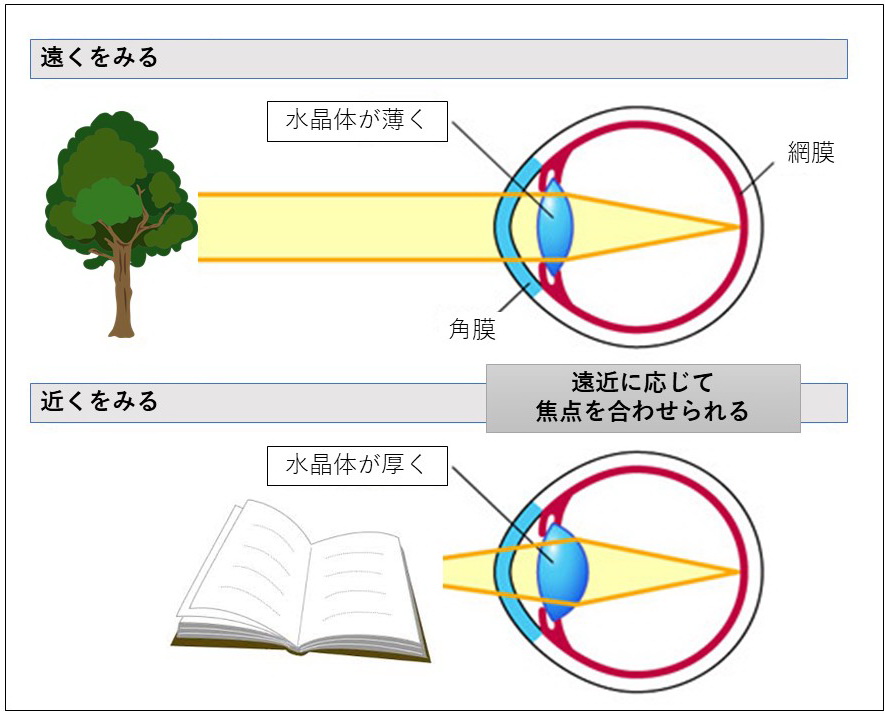
正常眼では、
遠くをみるときは毛様体筋が緩んで、レンズ(=水晶体)が薄くなり、遠くに焦点が合い、運転や景色が良く見えます。
近くをみるときは、毛様体筋が緊張して、レンズが厚くなり近くに焦点を合わせます。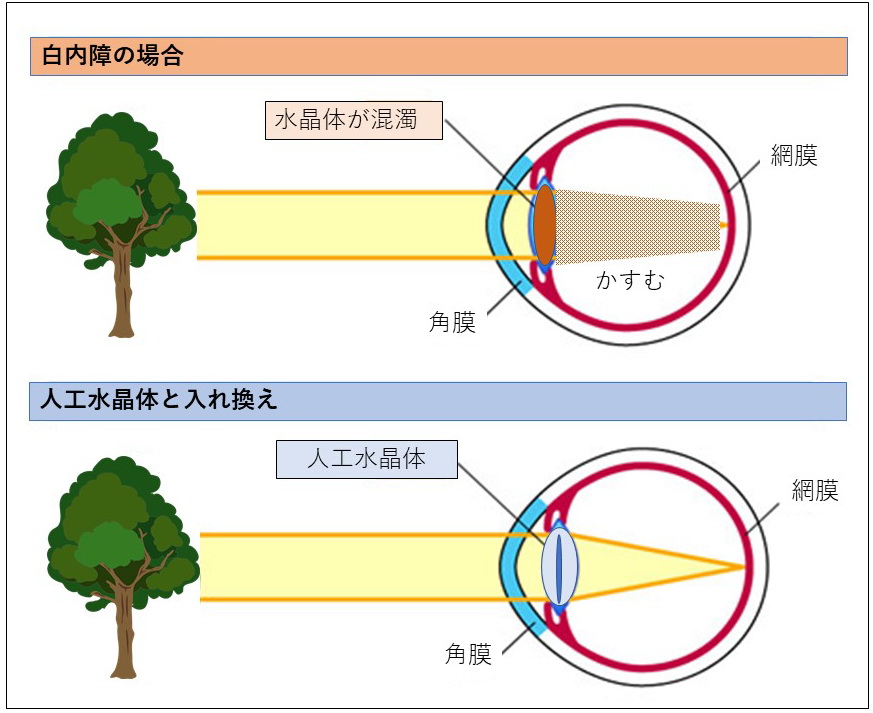
40歳後半から、レンズが徐々に硬くなり、遠近の調節が徐々に利かなくなり、少しずつ”老眼”になります。
60歳以降、水晶体が濁り(=白内障)はじめます。その時はまだ見えますが、”かすみ”とか、”天気がいい時にまぶしい”とか、夜間の運転の際、”対向車の光で見えなくなる”とか、という症状を自覚します。白内障の進行には個人差もあり、”にごり”の形も個人差がありますので、60代で見え方がひどくて手術を受ける方もいますが、80代まで”不自由”を感じない方もいます。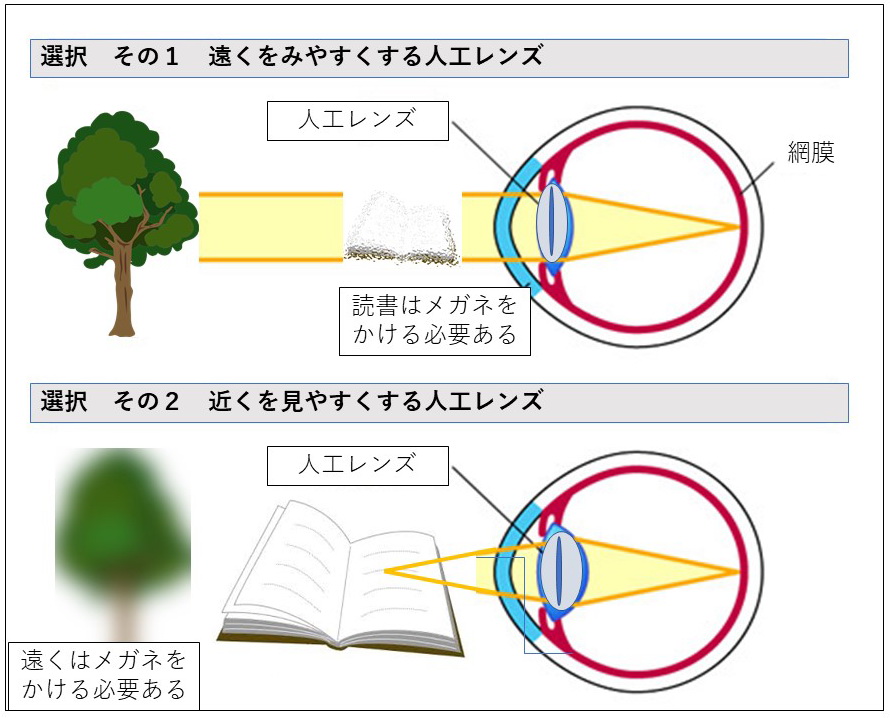
白内障手術は、この濁った水晶体を取り出し人工水晶体(眼内レンズ)を入れることです。濁りがなくなることによって”かすみ”、”まぶしさ”、視力が改善されます。眼に合わせて、人工水晶体の”度数”を計算して入れますと、遠視だった方はほどよい”正視”にできますし、強すぎた近視の方は”ほどよい近視”に治すことができます。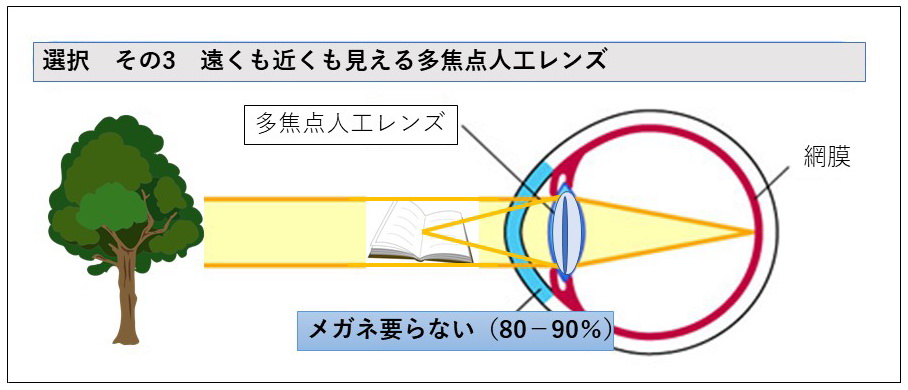
難しいのは、遠くも見えて近くもある程度見えていた方の場合は、どのレンズを選ぶとよいなのかです。例えば、毎日でかける、文字を読むのには老眼鏡を使うのに慣れている方には、遠くに人工水晶体の度数を合わせることがほとんどです。逆に、あまり外出しない、家の中で身の回りのこと、手元の作業をメガネなしで見えるようになりたい方には、近くに人工水晶体の度数を合わせることが多いです。まだ現役で働いていて、遠くも近くもある程度みえたい、メガネもかけたくない という方には、”多焦点レンズ”を選択するとよいでしょう。
白内障手術を受ける前に
白内障手術は、眼科においては日常的に行われている手術です。ほかの手術と同じように、手術の方法や患者の眼の状況によって、結果(=視力)は同じではありません。術後の見え方はもちろん、安全に施行するためには、いくつか注意点があります。
1白内障があるから、手術受ける/するわけではありません
すべての医療行為においては、ほとんど、合併症の可能性を孕んでいます。手術だけではなく、目薬でもそうです。不自由を一切感じないのであれば、手術は受けないことが、基本的な考え方ではないかと思われます。
2手術を受ける前に、眼表面疾患がないか、確認すべきです
手術を希望された方には、まず眼表面を細隙灯顕微鏡で詳しく検査します。角膜の形状は、角膜トポグラフィーで詳しく調べます。これによって、ドライアイの有無、不正乱視の強弱、円錐角膜など視力に影響を及ぼす要素を事前に検出できます。弱い乱視なら、“角膜輪部角膜減張切開術”で直したり、強い乱視なら“トーリック眼内レンズ”を使用します。
3手術をする/受ける前に、詳しい眼底検査を行います
手技の進歩と薬物治療の改善が遂げた今でも、僅かな割合で“のう胞状黄斑浮腫”という網膜浮腫が起こります。浮腫が起きたら、相応する治療を行うわけですが、事前にその可能性が高いと予想される場合、予防的に消炎薬の投与が有効です。
黄斑前膜、網膜血管障害の既往、糖尿病網膜症、ブドウ膜炎など、これらの疾患を持っている方には、この合併症が起こりやすいといわれています。
4非球面レンズ(トーリック眼内レンズ)の使用
乱視が強い場合、トーリック眼内レンズを使用して乱視を打ち消して見え方の質を高めます。
5多焦点眼内レンズの選択
信号機や標識、景色など“遠方”のものと、買い物や自宅内の日常生活“中近方(70~100㎝ぐらい)”のものを両方見えるようにするのが多焦点レンズです。多焦点眼内レンズを入れられたおよそ半分の方が、日常生活において眼鏡が不要です。
6術後合併症に注意
術後炎症を適宜抑えることで、のう胞状黄斑浮腫(CME)の発生を抑えることができます。(網膜格子状変性、黄斑変性、網膜硝子体変性疾患、黄斑上膜か網膜裂孔など)網膜変性疾患や糖尿病網膜症、ブドウ膜炎の既往のある場合は予防的治療を検討します。そのほか、わずかな割合(1/1000)ですが、眼内炎の発生に十分な注意が必要です。眼内に感染症が起きた場合失明に至るほど重篤な状況ですので、術前、術中、術後ともに清潔に留意することが肝要です。
また、緑内障がある方には、白内障手術中に”istent”を隅角に留置することによって、眼圧の下降と緑内障進行予防を検討することもあります。
7術後の見え方
術後すぐはっきり見える場合と、しばらく(数日~数週間)経ってから見えてくる場合があります。回復力に個人差があることと、手術による影響がそれぞれ異なることが原因。
白内障手術と緑内障
緑内障患者の白内障手術
~細心な注意を払って適切な治療効果を引き出す
2020年3月
白内障手術は、世界中1番行われている手術です。一方、いろいろな要素が絡むことにより複雑で困難な手術になることもよくあり、緑内障がその一因です。このような白内障手術は、その眼の緑内障の状況に合わせて治療計画を立てることがとても重要です。
いくつかポイントを挙げます。なるべく簡単な文書で説明しますが、ご理解をいただけないところがありましたら、担当医師とよく相談するようにしましょう。
1計画を立てます
①緑内障で、何種類もの点眼でも眼圧が安定しない場合、緑内障手術と白内障手術を同時に行うべきか、別々で行うべきか?
もし、緑内障手術を先に行い、その後、白内障が進行した場合にまた白内障手術を考えるとき、2つの注意点があります:1.緑内障手術受けてから、白内障が進行しやすいこと2.濾過胞(ア)の眼には、白内障手術を行うことでこの濾過胞の癒着(=眼圧上昇)が起こりうること
ア:濾過胞とは、線維柱帯切除術(TLE)という緑内障手術のあとに、眼球上方結膜にできた“ため池“(房水が結膜の下に流れ込み溜まる場所)のことです。眼圧を下げる働きをします。癒着しますと、房水が流れ込めないので眼圧が上昇します。
②緑内障で眼圧は安定しているというのに、白内障手術と併用してMIGS(イ)を考えるべきなのか?
一般的には、MIGSは初期から中期の緑内障患者に行うものですが、安定した後期緑内障の方でも、MIGSの併用によって点眼薬の数を減らせるかもしれないので、担当医師とよく相談して検討しましょう。 
③どんな眼内レンズがふさわしいですか。
通常は単焦点眼内レンズを選択します。
乱視が強い場合、トーリック眼内レンズを考えるわけですが、いくつか難点があります。まず、緑内障単独手術(例えばTLE)の術後ですと、乱視の変化が落ち着くまで時間を要します。緑内障と白内障の同時手術を行う場合、緑内障手術が引き起こす乱視を事前に予想するのは不可能です。
もしMIGSを行う予定なら、トーリックIOLを事前に計算して挿入することは可能でしょう。
多焦点眼内レンズは後期緑内障の方には論外です。すでにコントラストが落ちている緑内障の眼に多焦点眼内レンズを挿入すると、さらなる視力の質の低下を招くかもしれません。
④白内障手術は必ず緑内障患者の視力を改善しますか。
白内障の混濁が明らかな場合、通常は手術するメリットがあります(文献1)。緑内障の程度によって視力が健常人のように大きく改善しないかもしれません。
難しいのは、手術したら“どれぐらい”改善するかという疑問です。予想は不可能ですので、敢えて説明するなら、“白内障によるカスミが半分で緑内障によるカスミが半分だとしたら、白内障手術したら半分のカスミが治って半分は残る”、が精いっぱいです。
2見通しは医師と患者と共有します
この白内障手術でどれぐらい見え方を改善できるかと客観的に考えます
①白内障によるカスミだけは治せる、緑内障によるカスミは治せないこと
②(手術が無事に終了していたとしても)術後一時的な眼圧上昇の可能性があります
③濾過胞が白内障手術の影響を受けて癒着してしまう(=眼圧上昇)ことがあります
④“一般的な”白内障手術後のように、眼圧が下がらない場合が多いです。
3白内障手術後の眼圧上昇を防ぎます
①緑内障の眼(とくに偽落屑症候群)なら、術後数時間後、眼圧一時的に上昇するリスク(文献2,3,4)はあるので、いろんな対策を講じてこの眼圧上昇を予防します。
②白内障手術中に使う粘弾性物質(ウ)を適宜選択します。例えば、低分子量のものが眼圧上昇を起こしやすい報告(文献5,6)がありこれを避けます。
ウ:粘弾性物質:白内障手術中に使う透明な“トロトロ”した薬品。主に手術空間の確保のためで、手術終了時はすべて除去します。
③長眼軸、TLE術後、レーザー隅角形成術後の眼、多くの緑内障点眼を使っていることなどが、術後眼圧が上昇するリスク(文献7)になります。術前後の眼圧降下薬(点眼か内服)の投与が有効
4炎症を最小限に抑えます
手術中、虹彩に接触したりしないほうが理想です。しかし、小瞳孔の際、それを拡張しないといけないので、粘弾性物質か、ほかの拡張ツールを使います。それから、白内障の皮質を取り残さないように注意します。
5眼内にいれた粘弾性物質をすべて除去します
粘弾性物質が濾過胞に進入しないように、そして眼内レンズの下、鼻側隅角に残さないように注意します
6術後の診察は、状況に合わせて通院間隔を短く、眼圧のコントロールに努めます
7術後のステロイド点眼(消炎)回数を増やし、炎症を抑えます
治療計画を立てるとき、上記の想定ではあてはまらない状況も想定されます。よく担当医師と相談して、適切に“効果、限界、リスク”を把握しておくことが大切ですね。
文献
1. Xu X, Sun Q, Ma YY, Zou HD. Vision-related quality of life outcomes of cataract surgery in advanced glaucoma patients. J Glaucoma 2016;25:1:e5-11.
2. Ahmed II, Kranemann C, Chipman M, Malam F. Revisiting early postoperative follow-up after phacoemulsification. J Cataract Refract Surg 2002;28:1:100-8.
3. McKellar MJ, Elder MJ. The early complications of cataract surgery: Is routine review of patients 1 week after cataract extraction necessary? Ophthalmology 2001;108:5:930-5.
4. Levkovitch-Verbin H, Habot-Wilner Z, Burla N, et al. Intraocular pressure elevation within the first 24 hours after cataract surgery in patients with glaucoma or exfoliation syndrome. Ophthalmology 2008;115:1:104-8.
5. Rainer G, Stifter E, Luksch A, Menapace R. Comparison of the effect of Viscoat and DuoVisc on postoperative intraocular pressure after small-incision cataract surgery. J Cataract Refract Surg 2008;34:2:253-7.
6. Rainer G, Menapace R, Findl O, Georgopoulos M, Kiss B, Petternel V. Intraocular pressure after small incision cataract surgery with Healon5 and Viscoat. J Cataract Refract Surg 2000;26:2:271-6.
7. Slabaugh MA, Bojikian KD, Moore DB, Chen PP. Risk factors for acute postoperative intraocular pressure elevation after phacoemulsification in glaucoma patients. J Cataract Refract Surg 2014;40:4:538-44.
